Über psychosoziale Belastungen, Ressourcen und was es jetzt (und auch sonst) braucht.
Autorinnen: Mag.a Dr.in Eva Lehner-Baumgartner, MBA & Dipl.-Psych.in Dr.in Susanne Schütt. Artikel erschien in SPECTRUM PSYCHIATRIE 4/2020.
Ohne Frauen wäre die Bewältigung der COVID-19-Pandemie nicht möglich. Frauen sind die Systemerhalterinnen in der Krise – überhaupt in unserer Gesellschaft – und leisten neben ihrem Beruf den Großteil der familiären Care-Arbeit.1
Neben Haushalt, Kinderbetreuung, Versorgung pflegebedürftiger und/oder älterer Angehöriger zählt seit neuestem Homeschooling (auch in AkademikerInnenfamilien bzw. bei Familien mit zwei Einkommen, selbst wenn beide Elternteile im Homeoffice sind!) zu ihren Aufgaben; sie arbeiten in „systemrelevanten“ Berufen im Gesundheits-, Sozial- und Bildungsbereich sowie im Lebensmittelhandel und in der Reinigungsbranche (mehr als zwei Drittel aller Beschäftigten sind Frauen). Doch unsere Systemerhalterinnen und Care-Arbeiterinnen machen das alles meist schlecht(er) bezahlt oder gar unbezahlt, häufig in Teilzeit und in prekären abhängigen Beschäftigungs bzw. Lebensverhältnissen: willkommen im 21. Jahrhundert …
Verschärfung frauenspezifischer psychosozialer Belastungen
Spätestens seit der Corona-Krise, besonders in Lockdown-Zeiten, haben sich bereits bestehende frauenspezifische Probleme massiv verschärft.2 Die spezifischen psychosozialen Belastungen, die sich vor allem auf die psychische Gesundheit von Frauen negativ auswirken, lassen sich in drei Bereiche unterteilen:
- erhöhte soziale Belastungen
- erhöhte ökonomische Belastungen
- Gewalterfahrungen
Frauen sind als unbezahlte Care-Arbeiterinnen, zumal sie auch häufiger Alleinerzieherinnen sind, Mehrfachbelastungen ausgesetzt (Beruf, Haushalt, Erziehung, Betreuung und Versorgung der Kinder bzw. Angehörigen, Homeschooling, reduzierte soziale Unterstützung v. a. durch Großeltern, geschlossene Betreuungs-/Bildungseinrichtungen). Die letzte Untersuchung zur Verteilung bezahlter und unbezahlter Arbeit von Frauen und Männern in Österreich stammt aus dem Jahr 2008/2009: Zwei Drittel der unbezahlten Arbeit wird von Frauen verrichtet!
Es ist höchste Zeit für eine neue Zeitverwendungserhebung (für ein neues Sichtbarmachen unbezahlter Arbeit!); diese ist für 2021 in den meisten europäischen Ländern geplant, so nun auch in Österreich.3 Hinzu kommt, dass Frauen als schlecht(er) bezahlte Systemerhalterinnen in „systemrelevanten“ Berufen zusätzlich von höheren körperlichen und psychischen Belastungen betroffen sind – so wie aktuell in der Corona-Krise von höheren Infektionsrisiken. In Krisenzeiten steigen insgesamt das Arbeitsausmaß bzw. die Belastung bezahlter wie unbezahlter Arbeit unter anderem dadurch, dass frauendominierte Berufsfelder (wie der Lebensmittelhandel oder das Gesundheitswesen) als systemrelevant eingestuft und damit zu einer höheren Arbeitsbelastung bei gleichzeitiger familialer Care-Arbeit geführt haben.
Umgekehrt wurden während der Lockdown-Phasen Wirtschaftsbereiche, in denen viele Frauen tätig sind, wie z. B. persönliche Dienstleistungen (Friseur, Kosmetik) oder jene Teile des Einzelhandels, die nicht als systemrelevant eingestuft wurden, geschlossen, und Frauen waren daher häufiger von Kurzarbeit, damit verbundenen Einkommenseinbußen sowie von (anhaltender oder neu auftretender) Arbeitslosigkeit betroffen. Der zweite Aspekt führt zu einer Verstärkung des Armutsrisikos von Frauen.
Ebenso steigt das für Frauen bereits vor der Corona-Krise bestehende höhere Gewaltrisiko zusätzlich, und ihre Abhängigkeit verstärkt sich. Vor allem in Lockdown-Phasen sind Frauen (und Kinder!) häufiger häuslicher Gewalt ausgesetzt.4
Folgen frauenspezifischer psychosozialer Belastungen
Alle genannten psychosozialen Belastungen erhöhen das Risiko, sowohl psychisch als auch körperlich zu erkranken, bzw. das Risiko einer Verschlechterung vorbestehender Erkrankungen. Erste Studien weisen auf ein erhöhtes Auftreten von bzw. Risiko für Ängste, Depressionen, Erschöpfung und Stress sowie Schlafstörungen bei Frauen in der Gesamtbevölkerung hin. Hinweise für eine Zunahme von Suiziden bei Frauen (speziell bei jüngeren Frauen) finden sich bisher nur in einer Studie aus Japan.5
Besonders von den genannten psychosozialen Belastungen und deren Folgen (in der Corona-Krise und überhaupt) betroffene Frauen sind:6
- jüngere Frauen mit kleinen Kindern, v. a. Alleinerzieherinnen (insb.Mehrfachbelastungen, Existenzbedrohung)
- Frauen mit Migrationshintergrund bzw. Fluchterfahrung, auch unbegleitete minderjährige Flüchtlinge (insb. verlorene Existenz, Abhängigkeit und besondere Vulnerabilität für Gewalterfahrung; erhöhtes Infektionsrisiko)
- arbeits- und wohnungslose Frauen (insb. verlorene Existenz, Einsamkeit/soziale Isolation)
- alleinstehende ältere Frauen in prekären Lebensverhältnissen bzw. in Wohn-/Pflegeeinrichtungen (insb. erhöhtes Risiko für Ansteckung/schwere Verläufe, Einsamkeit und soziale Isolation)
- Frauen mit körperlichen und/oder psychischen Erkrankungen (insb. Verschlechterung der Erkrankungen, Gefährdung Behandlungskontinuität, Einsamkeit/soziale Isolation)
- Frauen in Gesundheitsberufen (insb. erhöhte Arbeitsbelastung, Mehrfachbelastung; erhöhtes Infektionsrisiko)
- auch junge Frauen bzw. Mädchen, Schülerinnen und Studentinnen (insb. Einsamkeit, Bedrohung/Verlust von Ausbildung)
Arbeitsassoziierte psychische Belastungen, frauenspezifische Ressourcen und notwendige psychosoziale Maßnahmen Arbeitsassoziierte psychische Belastungen gehen häufig mit einem erhöhten Stresserleben einher und beeinflussen die psychische Gesundheit. Zur Entstehung psychischer und psychosozialer Fehlbelastungen am Arbeitsplatz haben sich drei Modelle etabliert: 1) das Anforderungs-Kontroll-Modell von Karasek und Theorell (1990), das als wesentlichen Belastungsfaktor hohe Arbeitsanforderungen bei geringen Entscheidungs spielräumen nennt; 2) das Modell der beruflichen Gratifikationskrisen von Siegrist (1996, 2002), welches das subjektiv empfundene Ungleichgewicht zwischen Anforderungen/Leistungen und der wahrgenommenen Gratifikation (Entlohnung, Ansehen, Karrierechancen, Arbeitsplatzsicherheit) als ursächlich sieht; und 3) das Modell der organisatorischen Gerechtigkeit (Tyler, 2000), das Verteilungsgerechtigkeit, Prozessgerechtigkeit und Beziehungsgerechtigkeit als zentrale Dimensionen nennt. Während im letztgenannten Modell die individuellen Merkmale nur als subjektive Wahrnehmung verschiedener Gerechtigkeitsdimensionen erfasst werden, finden in den beiden erstgenannten Modellen die individuellen Ressourcen und Anforderungen außerhalb des beruflichen Kontextes Berücksichtigung.7
Ressourcen können als „gesunderhaltende Kräfte/Quellen“ beschrieben werden (Abb. 1), die im Modell der Salutogenese von Antonovsky (1979, 1987) als wesentlich für die Bewältigung von Belastungen/Herausforderungen (Coping) gesehen werden.8
Abb. 1: Beispiele für psychische Ressourcen
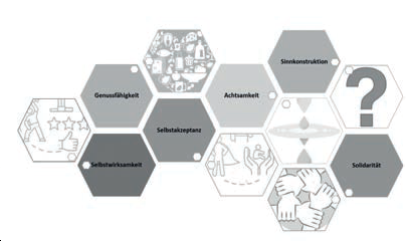
Interne wie externen Ressourcen: Persönliche oder interne Ressourcen sind Eigenschaften, Fähigkeiten und Fertigkeiten, Haltungen und Neigungen, aber auch Erlebnisse und Erinnerungen. Humor, Optimismus, Kreativität, Lösungsorientierung, Achtsamkeit, Selbstwirksamkeit und Akzeptanz sind im Umgang mit belastenden und herausfordernden Situationen hilfreich. Die Fähigkeit, den Blick auf jene Bereiche des Lebens zu lenken, die meist gut bewältigt wurden, und/oder das Bewusstmachen erfolgreich bewältigter Krisen zeichnen resiliente Menschen (Frauen wie Männer!) aus und fördern die Entwicklung neuer Ressourcen. Die Verfügbarkeit und Nützlichkeit persönlicher Ressourcen ist individuum- und situationsspezifisch. Zu den externen Ressourcen zählen soziale, materielle und infrastrukturelle Faktoren.
Wenn den einströmenden Belastungen keine ausreichend vorhandenen internen wie externen Ressourcen gegenüberstehen, entsteht psychischer Distress (Abb. 2a, 2b).9
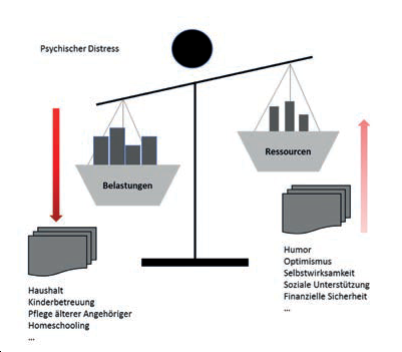
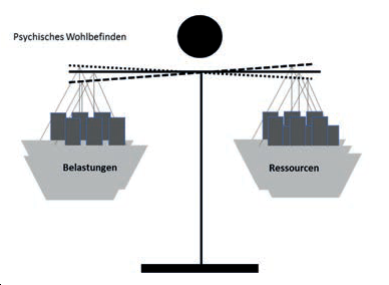
Abb. 2: Ungleichgewicht zwischen Belastungen und Ressourcen (a) und Wiederherstellung des Gleichgewichts (b)
Frauen als familiäre Care-Arbeiterinnen und Systemerhalterinnen – in der Corona-Krise und überhaupt in unserer Gesellschaft – brauchen mehr als einmalige Corona-Prämien und “Blumen“. So fordert z. B. aktuell eine Initiative jüngerer SPD-Frauen in Deutschland unter dem Hashtag #stattblumen10 u. a. die gerechte Verteilung von Care-Arbeit und eine bessere Bezahlung in „systemrelevanten“ Berufen.
Damit Frauen weiterhin die zentrale Ressource in der Krise und darüber hinaus in unserer Gesellschaft sein können, brauchen sie selbst auch Ressourcen.
Und „Ressourcen haben oder nicht haben“ hat nicht nur eine individuelle, sondern auch eine viel stärkere soziale Komponente. Deshalb geht es nicht nur um individuell wirksame psychosoziale Maßnahmen, sondern auch um eine grundsätzliche Änderung unseres Systems, um eine grundsätzliche Lösung frauenspezifischer Probleme, und dies über die Corona-Krise hinaus.
„Eine Frau, die ihren Job verloren hat und ihre Familie nicht ernähren kann, braucht keine Meditations-App.“ Insgesamt geht es darum, systemische, sozial bedingte Vulnerabilitäten bzw. Ungleichheiten und Ungerechtigkeiten nachhaltig zu verändern.11
Wichtige psychosoziale Maßnahmen zur Verbesserung der Situation von Frauen während und nach der Corona-Krise (bzw. überhaupt!):12
- Sichtbarmachen und Ändern der Mehrfachbelastung und Verteilung von unbezahlter Care-Arbeit innerhalb von Familie und Gesellschaft; Aufwertung und Verbesserung der Bedingungen von (bezahlter wie unbezahlter) Pflege-/Betreuungsarbeit
- verstärkte zielgruppenspezifische Bewerbung und Finanzierung von psychosozialen Einrichtungen bzw. Hotlines, Frauenhäusern, Frauennotrufen etc.; auch nachgehende Betreuung (durchaus telefonisch!); verbesserte Nutzung von „Frauenorten“ (Kindergärten, Schulen, Apotheken, Supermärkte, Arztpraxen, Krankenhäuser) und Sensibilisierung/Schulung von MultiplikatorInnen, die nahe am Lebensalltag sind und in ihrer beruflichen Tätigkeit viel im Austausch mit Frauen stehen; Online-/Chatangebote (insb. bei Gewalt/beengten Wohnverhältnissen ohne Privatsphäre); bei häuslicher Gewalt auch z. B. Direkthilfe durch Verständigung der Polizei via Codewort in Apotheken, Supermärkten (aktuell in Frankreich, Spanien)
- Aufbau psychischer Hilfen in allen Betreuungsbereichen, da es hier sowohl um die Bewältigung der Ängste der Betreuenden (zumeist Frauen) als auch der Betreuten (Kinder, Senioren, Erkrankte etc.) geht
- Durchführung nicht nur psychischer, sondern auch sozialer Maßnahmen – tatsächliche Hilfen im Alltag und keine „Therapeutisierung“ von sozialen Problemen – in Form von: realer Arbeitslastreduktion; finanzieller Soforthilfe (insb. bei Kurzarbeit, Arbeitslosigkeit; AlleinverdienerInnen/-erzieherInnen); auch Unterstützung von Frauen in Gesundheitsberufen aus dem Ausland; Maßnahmen zur Verbesserung der Vereinbarkeit von Beruf und Familie sowie zur Reduktion der Mehrfachbelastung von Eltern; Unterstützung im Umgang mit Kindern sowie im Umgang mit Stress und Konflikten; Ausbau von Betreuungsmöglichkeiten für Kinder (insb. bei Kindergärten-/Schulschließungen) wie für ältere Pflegebedürftige; Ermöglichen von Notbetreuung
- paritätische Besetzung aller politischer Entscheidungsrunden, Beratungsgremien und ressorts sowie partizipative gesellschaftspolitische Formate und Think Tanks, um die unterschiedlichen Rahmenbedingungen verschiedener Lebensrealitäten zu berücksichtigen
Fazit
Zusammengefasst: Frauen brauchen keine „Blumen“. Frauen brauchen mehr bzw. gleiche Rechte und Bedingungen – in allen Bereichen des Lebens (auch im Sinne eines ganzheitlichen sozialpsychiatrischen Zugangs, der die soziale Dimension von Gesundheit und Krankheit berücksichtigt):13 in der psychischen und körperlichen Gesundheitsvorsorge/-versorgung, beim Wohnen, beim Arbeiten, in der Ausbildung, beim Freizeitmachen und auch was Angehörige, professionelle HelferInnen, ethische, rechtliche, finanzielle sowie kulturelle Aspekte anbelangt … Und das für alle, immer und überall.
Quellen
1 King T. et al.: Reordering gender systems: can COVID-19 lead to improved
gender equality and health? The Lancet 2020; 396: 80–1; Yildirim T.M.,
Eslen-Ziya H.: The differential impact of COVID-19 on the work conditions
of women and men academics during the lockdown. Gender, Work &
Organization 2020; Repnik U.: Die Corona-Krise als Frauengesundheits-
krise? Büro für Frauengesundheit und Gesundheitsziele der Stadt Wien,
2020; Mader K. et al.: Gender specific effects of Covid-19. WU Vienna,
2020
2 United Nations: Policy Brief: The Impact of COVID-19 on Women. 2020,
New York; Wenham C. et al.: COVID-19: the gendered impacts of the
outbreak. The Lancet 2020; 395: 846–8; Turabian J.L.: Sex and Gender
Bio-psychosocial Differences in Coronavirus Disease 2019: Men have
more Biological Problems, but Women Suffer more Long-Term Serious
Psychosocial Consequences and with more Implications for Population.
Journal of Women’s Health Care 2020; 9: 2167; Czymara C.S. et al.:
Cause for concerns: gender inequality in experiencing the COVID-19
lockdown in Germany. European Societies 2020; 1–14
3 Statistik Austria: Zeitverwendung 2008/09: Ein Überblick über
geschlechtsspezifische Unterschiede. Endbericht der Bundesanstalt
Statistik Österreich an die Bundesministerin für Frauen und Öffentlichen
Dienst (31. 7. 2009); Disslbacher F., Schnetzer M.: Höchste Zeit für eine
Zeitverwendungserhebung! A&Wblog.at, 2019 (https://awblog.at/
zeit-fuer-zeitverwendungserhebung); APA: Frauenbudget steigt,
Zeitverwendungsstudie kommt. Der Standard, 14. 10. 2020
4 Steinert J., Ebert C.: Gewalt an Frauen und Kindern in Deutschland
während COVID-19-bedingten Ausgangsbeschränkungen. 2020, TU
München; Usher K. et al.: Family violence and COVID-19: Increased
vulnerability and reduced options for support. International Journal of
Mental Health Nursing 2020; WHO: COVID-19 and violence against
women. 2020, Genf
5 Mazza C. et al.: A Nationwide Survey of Psychological Distress among
Italian People during the COVID-19 Pandemic. International Journal of
Environmental Research and Public Health 2020; 17: 3165; Pappa S. et
al.: Prevalence of Depression, Anxiety, and Insomnia among Healthcare
Workers during the COVID-19 Pandemic. Brain, Behavior, and Immunity
2020; 88: 901–7; Vindegaard N. et al.: COVID-19 pandemic and mental
health consequences. Brain, Behavior, and Immunity 2020; Liu N. et al.:
Prevalence and predictors of PTSD during COVID-19 outbreak in China
hardest-hit areas: Gender differences matter. Psychiatry research 2020;
112921; Ausín B. et al.: Gender-related differences in the psychological
impact of confinement as a consequence of COVID-19 in Spain. Journal of
Gender Studies 2020; 1–10; Ueda M. et al.: Suicide and mental health
during the COVID-19 pandemic in Japan. 2020 (preprint from medRxiv)
6 Zandonella M. et al.: Zur psycho-sozialen Situation der WienerInnen
während der Corona-Pandemie. SORA-Institut 2020, Wien; Xiong J. et al.:
Impact of COVID-19 pandemic on mental health in the general population.
Journal of Affective Disorders 2020; Braun M. et al.: SARS CoV-2: Mental
Health in Österreich (ausgewählte Ergebnisse zur vierten
Befragungswelle). 2020, MUW
7 Junne F. et al.: Psychische Belastungsfaktoren in der Arbeitswelt: Modelle
und Prävention. Psychother Psych Med 2017; 67: 161–73
8 Antonovsky A.: Salutogenese: Zur Entmystifizierung der Gesundheit. 1997,
Tübingen: dtv
9 Gilbert-Ouimet M. et al.: Psychosocial work stressors, high family
responsibilities, and psychological distress among women: A 5-year
prospective study. Am J Ind Med 2020; 63: 170–9
10 siehe: www.gleichberechtigung-statt-blumen.de
11 Burgess R.: Covid-19 mental-health responses neglect social realities Nature: World View 2020 (4. 5. 2020)
12 z. B. United Nations, 2020; WHO, 2020; Steinert & Ebert, 2020;
King et al., 2020; Repnik, 2020
13 Psota G.: Zurück in die Zukunft der (Sozial-)Psychiatrie. Spectrum
Psychiatrie 2017; 2: 40–3







